Экзема
 |
 |
 |
Содержание
Экзема — рецидивирующее аллергическое воспалительное заболевание кожи, склонное к хроническому течению и обострениям, вызываемое различными экзогенными и эндогенными факторами. Отмечаются серозное воспаление преимущественно сосочкового слоя дермы, очаговый спонгиоз шиповатого слоя эпидермиса и полиморфизм зудящих элементов, среди которых на первое место выступают пузырьки. Термином «экзема», происходящим от греческого «экзеох» (вскипать), в течение многих веков называли все остро возникающие дерматозы, Лишь в 1798 г. R. Willan объединил в группу экзем заболевания кожи с везикулезными высыпаниями. Под это определение подходили самые различные нозологические формы, включая герпес, чесотку, рожу и др. В 1813г., его ученик Т. Bateman дал следующее определение этому дерматозу: «Экзема» — незаразное безлихорадочное заболевание с высыпаниями близко расположенных мелких везикул на различных участках кожи и с незначительными явлениями воспаления в их основании. Причиной экземы могут быть внутренние или наружные факторы, а у субъектов с наследственным предрасположением — самые различные агенты». В 1819 г. L. Biett по типу течения выделил острую и хроническую экзему, а Р. Rayer (1823) привел топографические клинические варианты экземы, а также важные различия между истинной экземой и экзематозными высыпаниями другой природы. Например, различия с солнечной экземой или экзематозными высыпаниями от контакта с ртутью, соком некоторых растений и др. Он же описал экзему конечностей, волосистой части головы («себорейная экзема») и, главное, нашел общие признаки этих клинически разных дерматозов.
Классификация экзем основана на их клинических и патогенетических особенностях, Таким образом, различают:
— истинную экзему, к которой относятся пруригинозная и дисгидротическая формы;
— микробную экзему, которая включает нуммулярную, варикозную, паратравматическую, сикозиформную и экзему сосков;
— себорейную экзему: (роговую, мозолевидную);
— детскую экзему;
— профессиональную экзему.
В зависимости от сроков существования заболевания различают острую (до 3 мес.), подострую (от 3 до 6 мес) и хроническую (более 6 мес.) экзему.
Профессиональная экзема
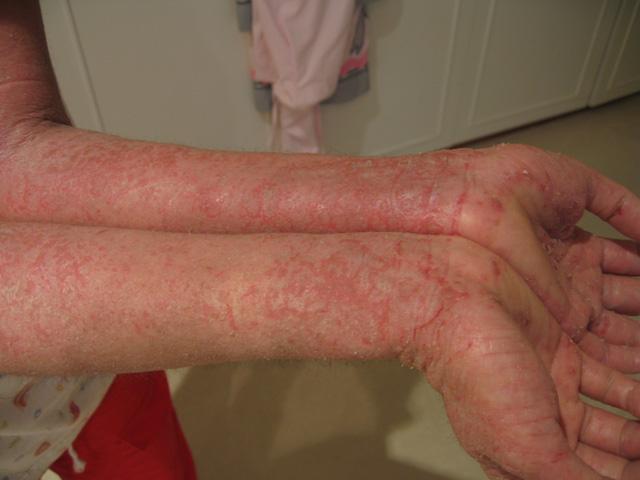
Профессиональная экзема протекает хронически, длительно, часто рецидивирует под влиянием не только производственных, но и бытовых раздражителей. Если в начале заболевания элементы локализуются на участках кожи, соприкасающихся с аллергеном, то впоследствии высыпания распространяются и на другие, отдаленные участки. Пораженные экземой участки кожи постепенно утолщаются, грубеют, наступает лихенификация, появляются трещины. Периодические рецидивы сопровождаются усилением воспаления, отеком, мокнутием, усилением зуда. Профессиональная экзема локализуется преимущественно на открытых участках кожного покрова, подвергающихся воздействию профессиональных раздражителей, и проявляется эритемой, папулезными высыпаниями, мокнутием и зудом. Прекращение контакта кожи с аллергеном не приводит к быстрому излечению, как при дерматите, а кожные пробы показывают, что у этих больных в большинстве случаев имеется поливалентная сенсибилизация вместо бывшей ранее моновалентной. Профессиональную экзему могут вызвать некоторые красители, соли никеля, хрома, особенно шестивалентного, содержащегося в цементе, парафенилендиамин, формальдегид, скипидар, бакелитовый клей, эпоксидные смолы и др. Обычно она развивается на фоне профессионального аллергического дерматита. В отличие от дерматита, при лечении профессиональной экземы встречаются такие же трудности, как и при лечении непрофессиональных экзем. Профессиональные токсидермии и крапивница клинически не отличаются от обычных. У этих больных аллерген попадает в организм через желудочно-кишечный тракт, дыхательные пути, но не через кожу Изменение места работы, т.е. устранение контакта с аллергеном, приводит к быстрому выздоровлению. Онихии и паронихии развиваются при постоянном контакте с химическими веществами — формалином, щелочами, каустической содой, хлорной известью. Ногтевые пластинки мутнеют, теряют блеск, становятся исчерченными, ломкими и деформированными. Вследствие развития подногтевого гиперкаратоза ногти отслаиваются от ногтевого ложа. Развивается воспаление с отеком, гипертермией и инфильтрацией ногтевых валиков. Это поражение дифференцируют с микотическими и стрептококковыми заболеваниями.
Экзематозный хейлит
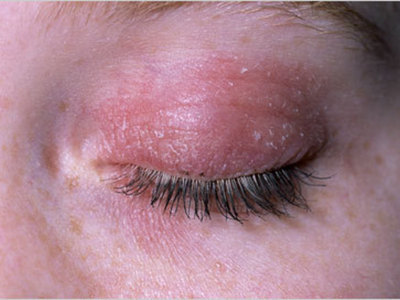
Экзематозный хейлит также рассматривается как симптом основного аллергического заболевания с другими кожными проявлениями, но в некоторых случаях (аллергия к пластмассе или металлу зубных протезов, к компонентам зубных паст) может быть самостоятельным заболеванием.
Клиническая картина варьирует от умеренной красноты или шелушения до более значительных проявлений в идее отека, яркой гиперемии, везикул, пузырей, эрозий, кровянистых желтоватых корочек, а иногда и участков мокнутия. При длительном хейлите клиническая картина приобретает черты хронического воспаления: застойная гиперемия, инфильтрация губ, трещины и плотные складки в углах рта. Присоединение вторичной инфекции приводит к микробному хейлиту и способствует частым рецидивам болезни.
Лечение — системная терапия основного заболевания с короткими курсами лечения кортикостероидными кремами.
Почему возникает экзема
В настоящее время экзему считают полиэтиологическим заболеванием. Она развивается в результате комплексного воздействия нейропсихических, аллергических, наследственных, эндогенных (эндокринных, обменных), экзогенных и других факторов.
Экзогенные воздействия исключительно многообразны. Нередко это никель (монеты, ключи, украшения, пряжки, оправа очко»), хром (цемент, лаки, окрашенная кожа, меха), парафениендиамии (краски, косметика), кобальт (цемент, керамика, краски, украшения, пластмасса), формальдегиды (текстиль, краски, антисептики), медикаменты для наружного применения (местные анестетики, антибиотики, лейкопластыри), растения (примулы, тюльпаны), микроорганизмы и грибы, резина, минеральные масла, неочищенная известь, скипидар, формалин, эпоксидные смолы, бакелитовый клей, смазочно-охлаждающие жидкости и др.
Механизм развития экземы
Патогенез экземы складывается из многочисленных и разнообразных звеньев, затрагивающих в той или иной степени практически все системы организма. Нервный стресс является одним из пусковых факторов возникновения экземы, на что указывают симметричность высыпаний и зависимость начала или рецидива болезни от психических травм, Важная роль центральной нервной системы в патогенезе экземы подтверждается успешным применением электросна, гипноза, седативных препаратов.
Развитие болезни во многом зависит от сочетания генетической предрасположенности, аллергенов и дополнительных неспецифических факторов; бытовых, профессиональных, экологических и др. У больных истинной экземой установлена положительная ассоциация антигенов гистосовместимости HLA В22 и Cwl, что позволяет считать эти антигены генетическими маркерами экземы для лиц европеоидной расы, преимущественно славянского типа.
При аллергическом заболевании одного из родителей (преимущественно матери) шанс заболеть экземой у ребенка равен приблизительно 40%, при заболевании обоих родителей — 50-60%. Возникновению заболевания у детей способствуют токсикозы беременности у матери, погрешности в питании, сопутствующие заболевания. Искусственное вскармливание с первых дней жизни ребенка, раннее введение прикорма, особенно цельного коровьего молока, манной каши на цельном или сгущенном молоке, концентратов, мясных или рыбных бульонов создают условия для возникновения экссудативного диатеза и детской экземы. Экзематозную воспалительную реакцию считают реакцией гиперчувствительности замедленного типа. Значительную роль в патогенезе заболевания играют различные иммунные сдвиги, сопровождающиеся изменением профиля воспалительных цитокинов, простагландинов и циклических нуклеотидов, у больных экземой определяют иммунодефицит по клеточному, гуморальному и фагоцитарному звеньям. Уменьшено общее количество Т-клеток и Т-хелперов, а также снижена функциональная активность Т-супрессоров. По современным представлениям, в развитии гиперчувствительности замедленного типа при экземе главную роль играют Т-лимфоциты (в основном представленные Th-I популяцией), несущие на своей поверхности специфические рецепторы к антигену. При этом типе реакций иммунные Т-лимфоциты выделяют ряд провоспалительных цитокинов: интерлейкин-1 (ИЛ-1), ИЛ-2, фактор некроза опухоли альфа (ФНОа), 7-интерферон. Выброс биологически активных веществ (простагландинов, лейкотриенов, гистамина) вызывает развитие тканевых реакций воспаления, что клинически проявляется ранним аллергическим ответом в виде гиперемии, отека, зуда. Антигенная стимуляция СD4+-лимфоцитов первого порядка (Th-l) ведет к образованию ИЛ-2, причем продуцирующая ИЛ-2 способность CD4+ у больных экземой выше, чем у здоровых. Однако ИЛ-1 и ИЛ-2 не являются единственными цитокинами, участвующими в патогенезе экземы. Так, например, экзематозные реакции, вызванные кобальтом и ртутью, сопровождались значительным увеличением синтеза кератиноцитами ИЛ-8 в месте контакта этих металлов с кожей. Другим эффектом противовоспалительных цитокинов является индукция экспрессии молекул адгезии на лейкоцитах и эндотелиальных клетках, вследствие чего стимулируется приток лейкоцитов из сосудистого русла в очаг воспаления путем их трансэпителиальной миграции. Дальнейшее продвижение и накопление иммунокомпетентных клеток в очаге воспаления контролируется хемокинами, которые продуцируются макрофагами и эндотелиальными клетками. Клеточный инфильтрат в очаге воспаления, состоящий из нейтрофилов, эозинофилов и макрофагов, способствует дальнейшему развитию аллергического воспаления в виде позднего аллергического ответа. Таким образом, в аллергических реакциях IV типа («замедленный тип», «экзематозный тип») участвуют Т-лимфоциты (субпопуляция Т-хелперов — ТН-1), макрофаги, эндотелиальные клетки и секретируемые ими цитокины. Механизм таких реакций включает проникновение гаптена (антигена с низкой молекулярной массой) в кожу, где образуется устойчивый белковый комплекс (гаптен — протеин-носитель), который связывается в эпидермисе клетками Лангерганса и уже в качестве полного антигена представляется Т-хелперами и индуцирует в коже реакцию гиперчувствительности замедленного типа. Процесс завершается выделением различных медиаторов. Т-клетки, попадающие в регионарные лимфатические узлы, продуцируют специфические клетки памяти и Т-эффекторы, циркулирующие в крови.
Экзематозные проявления развиваются только у сенсибилизированных людей. Они возникают после повторного контакта с гаптеном не позднее чем через 48—72 ч. Полиморфный инфильтрат в коже при экземе является результатом действия образовавшихся воспалительных цитокинов, в первую очередь ФНО-а. Кроме того, в патогенезе экземы нельзя не учитывать роли свободнорадикальных процессов («оксидантного стресса»). Свободные радикалы активируют фосфолипазу А2, что ведет к высвобождению арахидоновой кислоты, из которой после воздействия циклооксигеназы и липооксигеназы возникают медиаторы воспаления — лейкотриены, простагландины и тромбоксаны.
Симптомы экземы
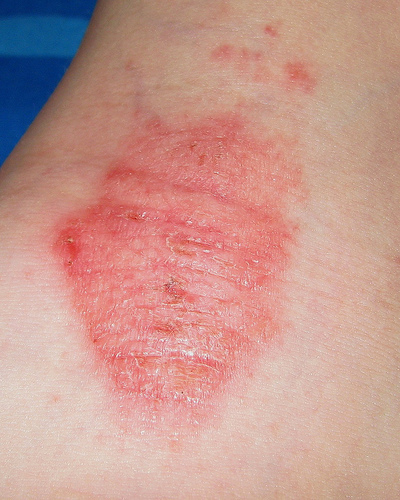
Истинная или идиопатическая форма экземы проявляется островоспалительной отечной эритемой с последующим высыпанием группы мельчайших серопапул или пузырьков (микровезикул), которые быстро вскрываются, не успев оформиться. На месте быстро вскрывшихся серопапул и везикул обнажаются точечные эрозии, так называемые серозные колодцы, из глубины которых выделяется серозный экссудат, создающий обильно мокнущую поверхность. Серозная жидкость постепенно подсыхает, формируя серовато-желтые корки, под которыми наступает эпителизация. Таким образом, в течении экземы четко выступают эритематозная, папуловезикулезная, стадия мокнутия и корковая стадия. Вследствие волнообразного развития процесса все первичные элементы — эритема, серопапулы и везикулы выступают одновременно, создавал один из наиболее характерных признаков экземы — эволюционный полиморфизм. Переход острого течения в хроническое совершается постепенно и выражается в нарастающей инфильтрации, уплотнении пораженного участка кожи и усилении кожного рисунка, что называется лихенизацией. Цвет кожи становится более застойным, на поверхности, помимо корок, появляется значительное шелушение. Наряду с этими умеренно выраженными симптомами воспаления продолжается появление свежих серолапул и везикул с образованием мокнущих «серозных колодцев» и серозных корочек. Такое чередование островоспалительных и инфильтрированных проявлений типично для истинной экземы, которую всегда сопровождает выраженный зуд, усиливающийся при обострении процесса. Очаги экземы не имеют четких границ. Сравнительно редко процесс ограничивается одним участком. Экзематозное поражение начинается обычно с кожи лица, кистей и может распространяться по всему кожному покрову. Высыпания симметричные, со склонностью к распространению на кожу верхних, нижних конечностей и туловища. Больных беспокоит зуд различной интенсивности, способствующий развитию невротических расстройств с нарушением сна вплоть до бессонницы. По мере уменьшения воспалительных явлений мокнутие сменяется образованием корочек, чешуек, появлением шелушения (eczema crustosum, eczema squamosum), вторичных пигментно-сосудистых или депигментированных пятен, которые постепенно разрешаются. Могут возникнуть очаги сухости и шелушения кожи с образованием трещин рогового слоя (eczema craquele). При длительном хроническом течении экземы на ладонях и подошвах иногда появляются мозолистые гиперкератотические образования с третинами (eczema tyloticum). Нередко экзема осложняется присоединением пиогенной инфекции: появляются пустулы и гнойные корки (eczema impetiginosum). Остро начавшийся процесс постепенно переходит в хроническое течение и может продолжаться годами. Микробная экзема развивается на месте хронических очагов пиодермии: вокруг инфицированных ран, трофических язв, свищей, ссадин, царапин. Образуются островоспалительные резко отграниченные крупные и крупнофестончатые очаги с хорошо оформленным отторгающимся роговым слоем по периферии, представляющим собой остатки стрептококковых фликтен. Помимо серопапул и папуло-везикул, мокнущих эрозий, на поверхности очагов образуется массивное наслоение гнойных корок. Расположение элементов сплошное, без участков здоровой кожи. Очаги склонны к периферическому росту. Вокруг них на внешне здоровой коже часто видны отсевы ~ отдельные мелкие пустулы, сухие шелушащиеся pityriasis simplex. Количество и распространенность отсевов очень различны. Процесс сопровождаются зудом. Очаг микробной экземы сначала бывает асимметричным и часто располагается на нижних конечностях. Разновидностью микробной экземы является так называемая монетовидная (нуммулярная), или бляшечная, экзема с образованием резко отграниченных очагов поражения округлых очертаний диаметром 1-3 см. На их отечно-гиперемированной поверхности отмечаются обильное мокнутие, наслоение серозно-гнойных корок. Нуммулярная экзема локализуется чаще на верхних конечностях, но в отдельных случаях процесс может быть распространенным. Нерациональное лечение микробной экземы или травматизация ее очагов сопровождается возникновением вторичных аллергических высыпаний — микробидов или аллергидов. Они полиморфны, их проявления могут быть представлены отечно-эритематозными пятнами, серопапулами, везикулами, пустулами, В период прогрессирующего течения вторичные высыпания сливаются и образуют мокнущие эрозивные участки. В таких случаях происходит трансформация микробной экземы в истинную.
Разновидностями микробной экземы является также паратравматическая (околораневая) и варикозная экзема. Варикозная экзема. Возникновению болезни способствует варикозная болезнь нижних конечностей. Элементы экземы локализуются в области расширенных вен, по окружности варикозных язв, участков склерозирования кожи. Развитию болезни благоприятствуют травмы, повышенная чувствительность к медикаментам для лечения варикозных язв, мацерация кожи. Четкие границы очагов, умеренный зуд делают варикозную экзему сходной в клиническом аспекте с микробной и паратравматической. Себорейная экзема развивается на так называемых себорейных местах: волосистой части головы, ушных раковинах, в области грудины, между лопатками, в носощечных и носогубных складках. Очаги поражения представляют собой бляшки, образованные из эритематозно-шелушащихся пятен со сливными милиарными папулами желтовато-бурого цвета. Эти высыпания сливаются между собой и получают кольцевидные, гирляндообразные очертания. Профессиональная экзема возникает в результате воздействия профессиональных вредностей у рабочих и служащих отдельных производств, но по клиническим проявлениям не отличается от экземы другой этиологии.
Дисгидротическая экзема локализуется на ладонях и подошвах, где из-за толщины рогового слоя эпидермиса эритематозная стадия выражена слабо. Пузырьки или вскрываются, превращаясь в эрозии, или подсыхают в слоистые серозно-гнойные корки, а иногда сливаются в крупные многокамерные пузыри. Постепенно увеличиваясь, очаг дисгидротической экземы может распространиться на тыл кистей, стоп и другие части конечностей. В таких случаях происходит трансформация в идиопатическую экзему с образованием микровезикул, мокнутия, «серозных колодцев», у многих больных дисгидротическая экзема сопровождается трофическими изменениями ногтей. Роговая (мозолевидная) экзема, так же как и дисгидротическая, ограничивается областью ладоней и подошв. Эритематозная стадия выражена незначительно из-за утолщенного рогового слоя в виде омозолелостей на месте пузырьковых элементов. Детская экзема отличается выраженностью экссудативного компонента и часто возникает при генетической предрасположенности. У детей с экссудативным диатезом часто наблюдаются очаги фокальной хронической инфекции, бронхиальная астма, сенная лихорадка, острые респираторные заболевания, конъюнктивиты, кератиты, желудочно-кишечные расстройства. Наиболее часто у детей встречается истинная, микробная и себорейная экзема. Экзема у детей грудного и младшего возраста является одним из самых распространенных дерматозов. Развитию экземы у детей грудного возраста способствуют осложнения беременности и сопутствующие заболевания у матери (нефропатия, сахарный диабет, сердечно-сосудистая недостаточность, хронический гепато-холецистит, очаги хронической инфекции и др.). К развитию экземы у детей также предрасполагают искусственное вскармливание, ферментопатии желудочно-кишечного тракта и в связи с этим повышенная чувствительность к различным продуктам питания, частые ОРВИ, ангины, отиты, плохой уход. Морфологические проявления экземы у детей идентичны высыпаниям у взрослых. Следует лишь подчеркнуть большую выраженность экссудативных симптомов со склонностью к их слиянию элементов и осложнению импетигинизацией. Особенности течения экземы у детей связаны с локализацией, наслоением вирусной инфекции и возможностью внезапной «экземной» смерти детей раннего возраста. Сикозиформная экзема может наблюдаться у больных сикозом, осложненным экзематизацией. У этих больных возникают рецидивирующие фолликулярные пустулы, находящиеся на воспаленной коже и пронизанные в центре волосом (сикоз), при сикозиформной экземе процесс выходит за пределы области оволосения, отмечаются экзематозные колодцы, мокнутие и сильный зуд. Кожа становится лихенифицированной. Излюбленная локализация процесса верхняя губа, борода, подмышки, лобок. Экзема сосков у женшин представлена местами покрытыми корками и корко-чешуйками, сопровождается мокнутием, трещинами, имеет резко контурированные очертания и весьма упорное течение. Нередко экзема сосков является следствием травмы при вскармливании ребенка или осложнением чесотки.
Гистопатология. При остром течении экземы в эпидермисе обнаруживают паракератоз, очаговый спонгиоз и отек сосочкового слоя дермы с расширением сосудов и преимущественным лимфоцитарным инфильтратом вокруг них. Позднее в эпидермисе выявлются акантоз, паракератоз, спонгиоз, сочетающиеся с выраженными скоплениями лимфоцитов в межспонгиозных пространствах. В дерме выраженная инфильтрация сосочков, преимущественно лимфоцитами и гистиоцитами.
Диагностика. При экземе возникает острый воспалительный отек с высыпанием серопапул, микровезикул, образованием «серозных колодцев» и мокнутием. Истинная экзема имеет наибольшее сходство с атопическим дерматитом. Однако при атопическом дерматите преобладают стойкий белый дермографизм, высокий тонус пиломоторного рефлекса, инфильтрация кожи с лихенизацией. Не наблюдается спонтанного длительного мокнутия, а если мокнутие возникает, то лишь кратковременно, ограниченно, на местах расчесов. При атопическом дерматите возможно улучшение летом вплоть до клинического выздоровления, а у больных экземой нет четкой зависимости состояния от сезона, В диагностически трудных случаях исследуют биоптаты кожи.
Как лечить экзему
Общее и наружное лечение назначают индивидуально с учетом эндогенных и экзогенных факторов, лежащих в основе болезни. Необходимы коррекция нейроэндокринных нарушений, санация очагов хронической инфекции, ограничение контакта с водой. По возможности следует выявить продукты, провоцирующие аллергию. Если они не выявляют, то назначают гипоаллергенную диету с исключением шоколада, меда, орехов, цитрусовых, дыни, ананаса, морепродуктов, рыбы, копченостей, майонеза, хрена, уксуса, горчицы, яиц, молока, редиса, редьки, томатов, экстрактивных веществ, алкоголя.
Для получения более подробной информации пожалуйста пройдите по ссылке
Консультация по поводу лечения методами традиционной восточной медицины (точечный массаж, мануальная терапия, иглоукалывание, фитотерапия, даосская психотерапия и другие немедикаментозные методы лечения) проводится в Центральном районе Санкт-Петербурга (7-10 минут пешком от станции метро «Владимирская/Достоевская»), с 9.00 до 21.00, без обеда и выходных.
Уже давно известно, что наилучший эффект в лечении заболеваний достигается при сочетанном использовании «западных» и «восточных» подходов. Значительно уменьшаются сроки лечения, снижается вероятность рецидива заболевания. Поскольку «восточный» подход кроме техник направленных на лечение основного заболевания большое внимание уделяет «чистке» крови, лимфы, сосудов, путей пищеварения, мыслей и др. – зачастую это даже необходимое условие.
Консультация проводится бесплатно и ни к чему Вас не обязывает. На ней крайне желательны все данные Ваших лабораторных и инструментальных методов исследования за последние 3-5 лет. Потратив всего 30-40 минут Вашего времени вы узнаете об альтернативных методах лечения, узнаете как можно повысить эффективность уже назначенной терапии, и, самое главное, о том, как можно самостоятельно бороться с болезнью. Вы, возможно, удивитесь - как все будет логично построено, а понимание сути и причин – первый шаг к успешному решению проблемы!